フレイル・骨粗鬆症
フレイル外来
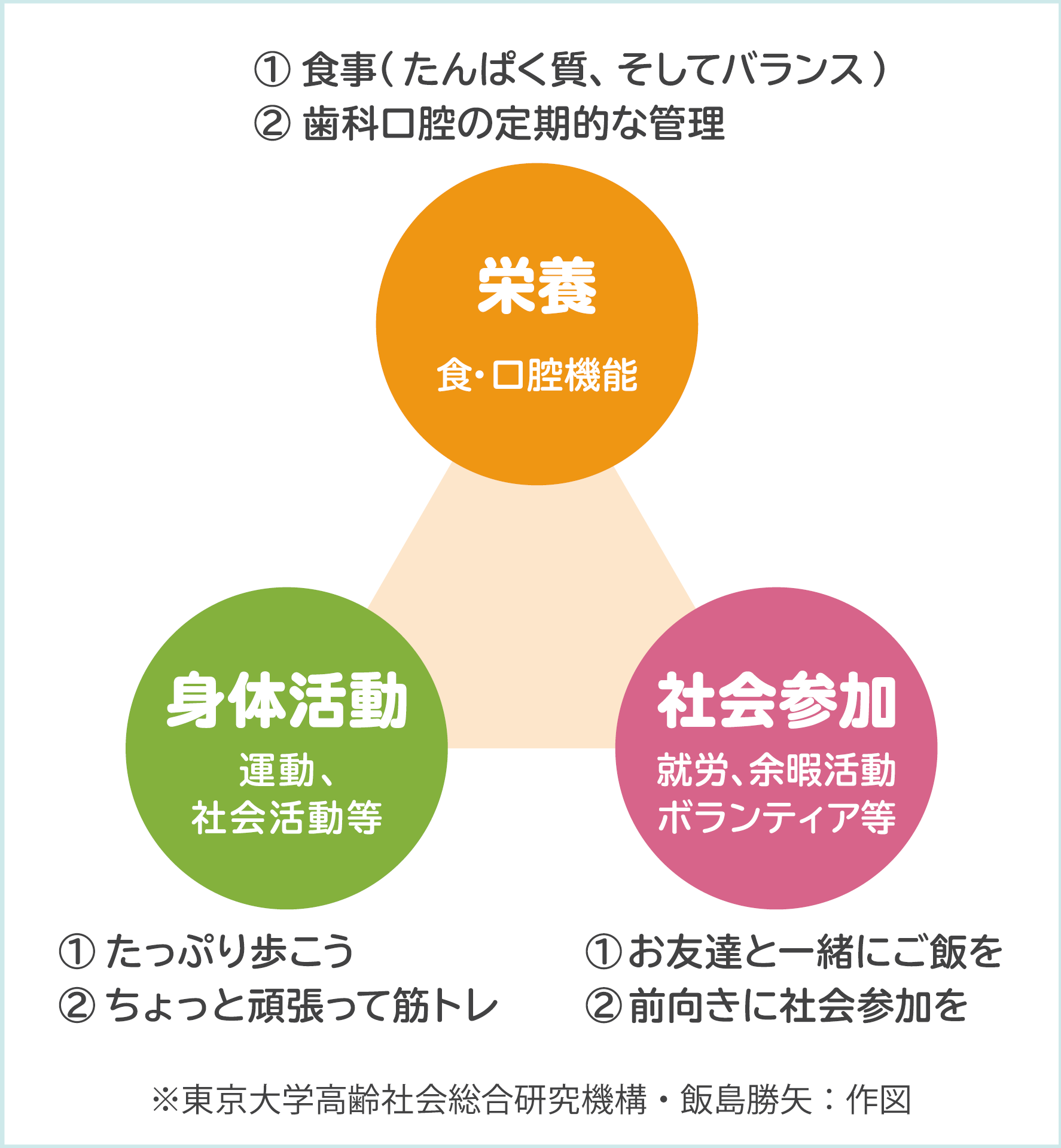
「フレイル」は「健康」と「要介護状態」の中間の状態で、ストレスによって要介護に陥りやすい状態です。「フレイル」は運動や栄養によって一部健康に戻ることができると言われています。
そして、多くの人が健康な状態からフレイルの段階を経て、要介護状態に至ります。フレイルの兆候を早期に発見して日常生活を見直すなどの正しい対処をすれば、フレイルの進行を抑制したり、健康な状態に戻したりすることができます。
対象
以下の症状がある患者さんが対象です。1つでも当てはまる方は受診をおすすめしています。
- 体重が減ってきたなど
- 歩く速さが遅くなった
- 活動量が減った
- 疲れやすくなった
- 物忘れを感じるようになった
- 弱ってきた
- ウォーキングなどの運動を週に1回以上していない
検査
- フレイルの評価(筋肉量、歩行速度、アンケート調査)
- 採血 栄養状態などを評価
- 握力、歩行速度、30秒立ち座りテスト、Timed Up and Go test、片足立ち時間などの体力測定
- 認知機能検査:看護師による問診
- ADL(日常生活活動度)、うつ状態の有無、意欲の調査
- 骨密度測定、骨粗鬆症の評価
- 必要に応じて下肢血流の評価などの合併症評価
指導
自宅でできるリハビリや栄養指導などを行います。必要に応じて薬物療法も行います。
フレイルを適切に予防しないと、加齢や疾病が原因で食欲不振となると、食欲や嚥下機能が低下し、食事量が減り低栄養に陥り、体重が減少してサルコペニア(筋肉減少症)に至ります。サルコペニアになると、筋力が低下、身体機能が低下し、活動量が減少します。すると活動量が減少することによって、エネルギー消費が減り、食欲がさらに低下するという悪循環に陥ります。この悪循環をフレイルサイクルと呼び、この悪循環を取り除かなければなりません。
骨粗鬆症外来
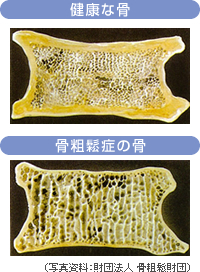
- 引用:財団法人骨粗鬆症財団
体が不自由になる原因の一つに骨粗鬆症による骨折があります。
骨密度は人間の一生において30歳前後が最もピークに達しその後徐々に減少します。骨量は年齢とともに知らず知らずに減少し、自覚症状は伴いません。特に女性においては閉経後急速に骨量が減少します。骨量が若い頃の70%になると骨粗鬆症の状態であり、骨折を起こしやすくなります。つまり元気に老後を過ごすためには出来るだけ骨量の減少を防ぐことが非常に大切です。
骨粗鬆症外来では、その人の骨量を調べてその結果に応じて生活指導や治療を行い、できるだけ骨折を起こさないようにすることを目的に診療を行っています。
対象
以下の症状がある患者さんが対象です。1つでも当てはまる方は受診をおすすめしています。
- 背中や腰が曲がってきた感じがする
- 背が縮んだ気がする
- 腰痛がある
- 市の健康診断などで骨量が低いと指摘されたことがある
- 50歳以上の女性で骨量検査を受けたことがない方
- 過去に検査をしても、1年以上フォローされていない方
- 家族に骨粗鬆症と診断された方がいる
- 偏食や極端なダイエット、喫煙や過度の飲酒がある方
- 糖尿病、または胃や腸の手術を受けた方
- ステロイド薬を内服や吸入されている方
検査
- 骨密度測定
- X線検査 背骨(胸椎や腰椎)に骨折や変形が無いか確認します。
- 身長測定 25歳時より4cm以上低くなっている場合は、骨粗鬆症の可能性があります。
- 血液検査・尿検査 骨代謝マーカーを調べます。
治療
食事療法
骨粗鬆症の予防には、カルシウム摂取のほか、骨の形成を助ける栄養素である「ビタミンD3」が重要です。ビタミンD3は紫外線を浴びることで作られるので、屋外で太陽光を浴びる習慣をつけると良いでしょう。カルシウムの吸収を妨げる「喫煙」「アルコール摂取」「カフェインを含む飲み物の多飲」「塩分の高い食事・インスタント食品の摂取」はなるべく避けるようにしてください。
マグネシウムとカルシウムには密接な関係があり、カルシウムだけ摂取していてもマグネシウムが不足していると血中カルシウム濃度が低下してしまいます。
食事において、カルシウムとマグネシウムは2対1の比率でバランスよく摂取するのが望ましいとされています。マグネシウムは大豆製品や海藻、ナッツ類、ごまに多く含まれています。
運動療法
体の中で骨を作ってくれるのが、『骨芽(こつが)細胞』です。
この『骨芽細胞』にしっかりと働いてもらうためには、運動による刺激が必要です。強い力がかかればかかるほど骨は強くなろうとします。よって、軽い運動よりも強い運動の方が骨に刺激を与え強くすることができます。また、運動することで筋力やバランス能力が維持・向上し、転びにくい体をつくることができます。
ただし、年齢・体格・健康状態等の個人差によりできる運動とできない運動がありますので注意が必要です。急に無理をすると反って体を痛めてしまう可能性があります。
おすすめの運動には、ウォーキング、ジョギング、サイクリング、水泳、卓球、グラウンドゴルフ、テニス、体操などがあります。ウォーキング(歩くこと)は手軽なので、運動に慣れていない方でも挑戦しやすいと思います。
他にも体を動かすものなら何でも結構です。出来る範囲で、かつ長く続けられるような、自分の好みにあった運動をみつけていただくことが大切です。
薬物療法
薬物療法には注射と内服があります。
投薬頻度も、1年に1回、半年に1回、月1回、週1回、毎日など様々な種類があります。それぞれ患者さんにあった治療内容をご提案させていただきますためご安心ください。
- 1.骨が壊れるのを防ぐ薬
(骨吸収を抑える薬) -
- ビスホスホネート薬:破骨細胞の働きを抑えて、骨を壊れにくくします。
- デスノマブ:破骨細胞が働くために必要なたんぱく質を壊します。
- 選択的エストロゲン受容体調整薬(SERM:サーム):骨選択性の高いエストロゲン受容体を介して骨吸収を抑制します。
- 2.骨を作る薬
(骨形成を促進する薬) -
- 副甲状腺ホルモン製剤:副甲状腺ホルモンは体内にあるカルシウム代謝を調整するホルモンですが、これを間欠的投与することで骨吸収促進薬と使用されています。連日自己皮下注射型(フォルテオ®)、週1皮下注射型(テリボン®)、週2回自己皮下注射型(テリボン オートインジェクター®)があります。
- 抗Sclerostin抗体製剤:骨形成作用と持続する骨吸収抑制作用の両方に効果がある薬です。
- 3.骨代謝を改善する薬
-
- カルシウム薬:カルシウム摂取量の少ない場合に骨量の減少を予防します。
- 活性化ビタミンD薬:腸からのカルシウム吸収を助け、骨を強くします。
- ビタミンK薬:骨が作られるのを助けます。



